Humanes Immundefizienz-Virus
Dieser Artikel beschreibt die HI-Viren und ihre Eigenschaften. Die durch HIV verursachte Erkrankung (Symptome, Untersuchung, Verlauf, Therapie, Vorbeugung usw.) wird im Artikel AIDS dargestellt.
| Humanes Immundefizienz-Virus | ||||||||
|---|---|---|---|---|---|---|---|---|
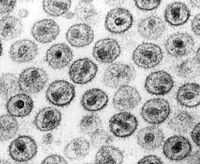
HI-Viren im Transmissionselektronenmikroskop | ||||||||
| Systematik | ||||||||
| ||||||||
| Taxonomische Merkmale | ||||||||
| ||||||||
| Wissenschaftlicher Name | ||||||||
| Human immunodeficiency virus (engl.) | ||||||||
| Taxon-Kurzbezeichnung | ||||||||
| HIV-1, HIV-2 | ||||||||
| Links | ||||||||
|
Das Humane Immundefizienz-Virus (englisch human immunodeficiency virus), zumeist abgekürzt als HIV oder auch bezeichnet als Menschliches Immunschwäche-Virus oder Menschliches Immundefekt-Virus, ist ein Virus, das zur Familie der Retroviren und zur Gattung der Lentiviren gehört. Eine unbehandelte HIV-Infektion führt nach einer unterschiedlich langen, meist mehrjährigen symptomfreien Latenzphase in der Regel zu AIDS (engl. acquired immunodeficiency syndrome "erworbenes Immundefizienzsyndrom"). Ursprünglich wurde das Virus als LAV (Lymphadenopathy Associated Virus) und später als HTLV-III (Humanes T-lymphotropes Virus 3) bezeichnet. Seit Ende der 1980er Jahre ist die Bezeichnung HIV gebräuchlich.
Die Verbreitung von HIV hat sich seit Anfang der 1980er-Jahre zu einer Pandemie entwickelt, die nach Schätzungen der Organisation UNAIDS bisher etwa 28 Millionen Leben gefordert hat. Ende 2010 waren geschätzt 34 Millionen Menschen weltweit mit HIV infiziert, wobei die Verteilung auf beide Geschlechter in etwa gleich ist. Im Jahr 2010 starben ungefähr 1,8 Millionen Menschen weltweit an den Folgen einer HIV-Infektion. Die Zahl der Neuinfektionen sinkt seit 1997 stetig und lag 2009 bei 2,6 Millionen Menschen und auch die Zahl der AIDS-Toten ist seit dem Jahr 2005 rückläufig. In Deutschland leben gemäß Schätzungen des Robert-Koch-Instituts etwa 78.000 Menschen mit HIV, davon ca. 15.000 Frauen und 200 Kinder. Im Jahr 2012 (2011) kam es zu rund 3.400 (2.700) neuen HIV-Infektionen. Seit Beginn der Epidemie sind in Deutschland etwa 27.000 Menschen an den Folgen einer HIV-Infektion verstorben. In Österreich lebten 2009 etwa 15.000 infizierte Menschen, davon 4600 Frauen (laut UNAIDS 2010). In der Schweiz lebten 2009 etwa 18.000 HIV-Infizierte, davon 5700 Frauen (laut UNAIDS 2010).
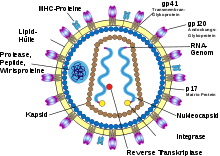
Struktur und Aufbau des HI-Virus
HIV gehört zu den komplexen Retroviren, das heißt, die Viren besitzen neben den kanonischen retroviralen Genen gag, pol und env weitere regulatorische und akzessorische Leseraster, namentlich bei HIV-1 tat, rev, vif, vpu, vpr und nef.
Das Viruspartikel hat einen Durchmesser von etwa 100 bis 120 Nanometer und ist von einer Lipoproteinhülle umgeben. Eingebettet in diese Hülle sind pro Virion etwa 10 bis 15 (14-7) sogenannte Spikes (dt. Dornen), ca. 10 Nanometer große env-Glykoproteinkomplexe; die Dichte der Spikes ist somit recht niedrig, hätten doch 73-25 dieser Fortsätze auf der Oberfläche eines HIV-Partikels Platz. Ein HIV-Spike besteht aus zwei Untereinheiten: Je drei Moleküle des externen Oberflächen-(engl. surface)-Glykoproteins gp120 sind nicht-kovalent an drei Moleküle des transmembranen Hüll-(engl. envelope)-Glykoproteins gp41 gebunden. Gp120 ist für die Bindung des Virus an die CD4-Rezeptoren der Zielzellen von entscheidender Bedeutung. Da die Hülle des HI-Virus aus der Membran der Wirtszelle entsteht, befinden sich in ihr ebenfalls verschiedene Proteine der Wirtszelle, zum Beispiel Human Leukocyte Antigen (HLA) Klasse I und II Moleküle sowie Adhäsionsproteine.
Mit der Innenseite der Membran sind die durch gag kodierten Matrixproteine assoziiert. Im Inneren des Virions findet sich das Viruskapsid (oder core), das aus den durch gag kodierten Kapsidproteinen aufgebaut ist. Im Kapsid findet sich, an die durch gag kodierten Nukleokapsidproteine assoziiert, das virale Genom (9,2 Basenpaar (kb) ) in Form zweier Kopien der einzelsträngigen RNA in Plusstrangorientierung. Ebenso befinden sich im Kapsid die Enzyme reverse Transkriptase (RT), Integrase sowie einige der akzessorischen Proteine. Die Protease ist maßgeblich beteiligt an der Partikelbildung und findet sich daher im gesamten Partikel.
Geschichte
HIV ist die vom International Committee on Taxonomy of Viruses 1986 empfohlene Bezeichnung. Es ersetzt die ehemaligen Benennungen wie Lymphadenopathie-assoziiertes Virus (LAV), humanes T-Zell-Leukämie-Virus III (HTLV-III) oder AIDS-assoziiertes Retrovirus (ARV).
HIV Typ 1 wurde 1983 zum ersten Mal von Luc Montagnier und Françoise Barré-Sinoussi vom Institut Pasteur in Paris beschrieben. In derselben Ausgabe des Journals Science veröffentlichte Robert Gallo, der Leiter des Tumorvirus-Labors am National_Institutes_of_Health (NIH), ebenfalls die Entdeckung eines Virus, das seiner Meinung nach AIDS auslösen könnte. Er beschrieb in dieser Veröffentlichung jedoch die Isolierung von Humanen T-Zell-Leukämie-Viren Typ I (HTLV-1; kurze Zeit später auch von HTLV-2) bei AIDS-Patienten, die in seinen Proben zufällig neben dem HI-Virus vorlagen, und isolierte erst etwa ein Jahr später auch das HI-Virus. Dennoch beanspruchten sowohl Gallo und Montagnier jeweils die Erstentdeckung für sich. Daraufhin folgte ein jahrelanger Rechtsstreit, bei dem es auch um das Patent für den neu entwickelten HIV-Test ging. 1986 wurde HIV-2 entdeckt.
Die beiden Forscher Françoise Barré-Sinoussi und Luc Montagnier wurden 2008 für die Entdeckung des HI-Virus mit dem Nobelpreis für Medizin ausgezeichnet. Die Tatsache, dass Gallo dabei nicht berücksichtigt wurde, stieß zum Teil auf Kritik in der Virologen-Gemeinde.
Im Mai 2005 gelang einem internationalen Forscherteam erstmals der Nachweis, dass der Ursprung von HIV beim Affen liegt. Das Forscherteam nahm dazu in der Wildnis des zentralafrikanischen Kamerun 446 Kotproben freilebender Schimpansen. Etliche Proben wiesen Antikörper gegen Simianes Immundefizienz-Virus (kurz SIV; engl. Simian Immunodeficiency Virus) auf, die Schimpansenversion des HI-Virus, wie das Team im US-Fachjournal Science veröffentlichte. Zwölf Proben waren fast identisch mit dem HIV-1 bei Menschen. Das Team betonte, dass die Antikörper zuvor nur bei Schimpansen in Gefangenschaft nachgewiesen wurden. Ursprüngliche Quelle des HI-Virus sind die Schimpansen jedoch nicht. Sie sollen sich im westlichen Zentralafrika mit SIV oder einem Vorläufer dieses Virus` bei anderen Affenarten infiziert haben. Etwa im 20. Jahrhundert infizierten sich erstmals Menschen mit dem SIV, das anschließend in deren Organismen zum AIDS verursachenden HIV mutierte. Damit hat der AIDS-Erreger bereits mindestens zweimal die Artengrenze übersprungen, nämlich vom Affen zum Menschenaffen und anschließend zum Menschen. Wie das Virus auf den Menschen übertragen wurde, ist unklar. Man geht davon aus, dass Jäger, die Affen gejagt und verspeist haben, mit dem Virus erstmals infiziert wurden.
Eine andere These war, dass ein Impfstoff gegen Poliomyelitis (Kinderlähmung) im Jahre 1959 durch Affen, die das Virus trugen, verunreinigt worden sei. Nach dieser These wurden im ehemaligen Belgisch-Kongo (Demokratischen Republik Kongo) Schimpansennieren zur Vermehrung des Impfstoffes verwendet und anschließend Hunderttausende Menschen durch eine Schluckimpfung geimpft, wodurch SIV auf den Menschen übertragen worden und zum HIV mutiert sei. Allerdings zeigte eine Analyse der Mutationen, dass mit 95-prozentiger Wahrscheinlichkeit der Ursprung des Stammes HIV-1 vor das Jahr 1930 zu datieren ist. Im Februar 2000 wurde eine Probe der verteilten Schluckimpfungen gefunden und untersucht. In dieser zeigten sich weder Spuren von HIV noch von SIV.
Der älteste anhand von Blutproben gesicherte Nachweis einer HIV-Infektion stammt aus Belgisch-Kongo und aus dem Jahr 1959. In der Erstveröffentlichung zu dieser Serumprobe wird allerdings angegeben, dass die Herkunft der Probe nicht sicher geklärt sei. Eine fast gleich alte DNA-Paraffin-Probe aus dem Jahre 1960 wurde 2008 analysiert: Um 1966 soll das Virus nach Haiti und von dort aus 1969 in die USA gelangt sein.
Neuere Untersuchungen kommen zu dem Ergebnis, dass das HI-Virus schon um 1908 zum ersten Mal einen Menschen infiziert hat, wobei aufgrund neuester statistischer Analysen (sogenannte molekulare Uhr) das Zeitfenster für das Erstauftreten mit hoher Wahrscheinlichkeit auf die Jahre zwischen 1902 und 1921 eingegrenzt werden kann.
Einteilung und Systematik
Es sind bisher zwei verschiedene Arten von HI-Viren bekannt, die als HIV-1 und HIV-2 bezeichnet werden. Die Homologie zwischen HIV-1 und HIV-2 beträgt auf Aminosäuresequenzebene nur etwa 45 bis 50 Prozent. Sie können weiter in Subtypen unterteilt werden, die teilweise mit unterschiedlicher Häufigkeit in verschiedenen Regionen der Welt auftreten. In Mitteleuropa ist zum Beispiel der Subtyp B aus der Gruppe M von HIV-1 am häufigsten, besonders unter Homosexuellen und injizierenden Drogenkonsumenten. HIV-1, das insgesamt häufiger ist, und HIV-2 ähneln sich prinzipiell hinsichtlich des klinischen Infektionsverlaufs und der krankmachenden (pathogenen) Eigenschaften, auch wenn die Infektion mit HIV-2 wohl insgesamt langsamer verläuft. Die beiden Stämme sehen unter dem Elektronenmikroskop gleich aus, unterscheiden sich jedoch in der molaren Masse der Proteine und in der Anordnung und Nukleotidsequenz der Gene. HIV-1 und HIV-2 entstanden aus unterschiedlichen Typen der bei bestimmten Affenarten vorkommenden SI-Viren.
Von HIV-1 gibt es vier Untergruppen, die mit M, N, O und P bezeichnet werden. M steht für major group (engl. für Hauptgruppe) und ist am häufigsten, die O-Gruppe wurde nach outlier (Sonderfall) benannt und das N der Gruppe N steht für new (neu). In die Gruppe M von HIV-1 fallen mehr als 90 Prozent aller HIV-Infektionen und ist verantwortlich für die Infektion von weltweit bisher rund 60 Millionen Menschen (Stand 2010). Diese Gruppe wird wiederum in neun Subtypen unterteilt, die mit A, B, C, D, F, G, H, J und K bezeichnet werden. Die häufigsten sind die Subtypen B (kommt vor allem in Nordamerika und Europa vor), A und D (vor allem in Afrika) und C (hauptsächlich in Afrika und Asien). Eine Koinfektion mit verschiedenen Subtypen kann dazu führen, dass rekombinante Formen entstehen, die circulating recombinant forms (CRFs) genannt werden. Die Klassifikation der HIV-Stämme ist entsprechend komplex und noch nicht abgeschlossen.
Die HIV-1-Gruppe O scheint bisher fast ausschließlich in Westafrika verbreitet zu sein, während die neu entdeckten Gruppen N- und P-Viren bislang nur bei einigen wenigen Menschen nachgewiesen werden konnten.
Heute ist bekannt, dass der Haupterreger von AIDS, HIV-1, ursprünglich von SIV-infizierten Schimpansen und Gorillas auf den Menschen übertragen wurden. So konnte im Falle von HIV-1 für die Gruppen M und N nachgewiesen werden, dass sie aus Schimpansen stammen, während HIV-1 P von Gorillas auf den Menschen übertragen wurde. Ob HIV-1 O ursprünglich aus SIV-infizierten Schimpansen oder Gorillas stammt ist noch nicht abschließend geklärt. Alle vier HIV-1-Gruppen (M, N, O und P) sind auf vier unabhängige Zoonosen (d. h. Tier-zu-Mensch-Übertragungen) zurückzuführen, wobei bislang nur die Gruppe M die Ausmaße einer Pandemie angenommen hat. Der Grund für die hohe Infektiösität des HIV-1 M-Stammes beruht unter anderem auf spezifischen Eigenschaften des Virusproteins Vpu der M-Gruppe, mit deren Hilfe gleich zwei Infektionsbarrieren überwunden werden: zum einen wird der antivirale Faktor Tetherin auf humanen Zellen effektiv ausgeschaltet und zum anderen wird der CD4-Rezeptor abgebaut.
Epidemiologie
Die weltweite HIV-Prävalenz bei Erwachsenen im Alter von 15 bis 49 Jahre lag 2010 bei 0,8 Prozent. Für Zentral- und Westeuropa lag sie bei 0,2 Prozent. Im subsaharischen Afrika (5,0 Prozent) und in der Karibik (0,9 Prozent) war sie überdurchschnittlich hoch. In einzelnen Staaten, wie zum Beispiel Swasiland, Botswana oder Lesotho sind ca. ein Viertel der 15- bis 49-Jährigen mit dem HI-Virus infiziert. Stark unterdurchschnittlich war die HIV-Prävalenz im Jahr 2010 in den Regionen Ostasien (0,1 Prozent) sowie in Nordafrika und dem Mittleren Osten (0,2 Prozent). In Russland hat sich die Zahl der HIV-Infizierten innerhalb von fünf Jahren verdoppelt, rund 1,2 Millionen Russen sind mit dem Virus infiziert. Dies entspricht in etwa 1 Prozent der Einwohner.
In Deutschland lag die HIV-Prävalenz 2009 bei ca. 0,1 Prozent.
Nach aktuellen Schätzungen des Robert-Koch-Instituts lebten in Deutschland Ende 2012 (2011) ca. 78.000 (73.000) Menschen mit HIV/AIDS. Hiervon sind ca. 63.000 (59.000) Männer und ca. 15.000 (14.000) Frauen sowie ca. 200 Kinder. Etwa 3.400 Menschen haben sich in Deutschland im Jahr 2012 neu mit dem Virus angesteckt, davon 3.000 Männer. Rund 550 HIV-Infizierte sind 2012 verstorben.
Übertragung
| Infektionsweg | Risiko pro 10000 Kontakten mit infektiöser Quelle |
In Prozent |
|---|---|---|
| Bluttransfusion | 9000 | 90 % |
| bei Drogeninjektionen gebrauchte Nadeln verwenden | 67 | 0,67 % |
| Analverkehr, empfangender Partner | 50 | 0,50 % |
| Nadelstich durch die Haut | 30 | 0,30 % |
| Empfangende vaginale Penetration mit Penis | 10 | 0,10 % |
| Analverkehr, einführender Partner | 6,5 | 0,065 % |
| Vaginalverkehr, einführender Partner | 5 | 0,05 % |
| Oralverkehr, mit Mund beteiligter Partner | 1 | 0,01 % |
| Oralverkehr, mit Genital beteiligter Partner | 0,5 | 0,005 % |
Das HI-Virus wird durch Kontakt mit den Körperflüssigkeiten Blut, Sperma (auch Präejakulat), Vaginalsekret sowie Muttermilch und Liquor cerebrospinalis übertragen. Potenzielle Eintrittspforten sind frische, noch blutende Wunden und Schleimhäute (Bindehaut, Vaginal- und Analschleimhaut) bzw. nicht ausreichend verhornte, leicht verletzliche Stellen der Außenhaut (Eichel, Innenseite der Vorhaut, Anus). Als häufigste Infektionswege sind zu nennen der Anal- oder Vaginalverkehr ohne Verwendung von Kondomen und die Benutzung unsteriler Spritzen beim intravenösen Drogenkonsum. Oralverkehr gilt nach jüngeren Studien als weniger infektiös, da die gesunde Mundschleimhaut sehr viel widerstandsfähiger ist, als andere Schleimhäute. Eine Ansteckung ist bei Oralverkehr dann möglich, wenn Sperma oder Menstruationsblut auf die Mundschleimhaut gelangt. Bei der Aufnahme von Scheidenflüssigkeit ohne Blut reicht die Virenmenge für eine Ansteckung nicht aus. Auch bei Aufnahme des "Lusttropfens" ist eine HIV-Übertragung nahezu ausgeschlossen. Homosexuelle Männer gelten als Risikogruppe, da Analverkehr bei ihnen stärker verbreitet ist als in der Gruppe der Heterosexuellen. Wie hoch das Risiko beim Geschlechtsverkehr ist, hängt vor allem von der Viruskonzentration in der Samenflüssigkeit und im Scheidensekret sowie von der Viruslast im Blut ab. Diese ist unmittelbar nach der Infektion, bevor sich ausreichend Antikörper gebildet haben, besonders hoch, nimmt dann aber zunächst ab und steigt in späten Stadien der Erkrankung wieder an. Wie sich bei aktuellen Studien gezeigt hat, ist das Infektionsrisiko für beschnittene Männer etwas geringer. Die Beschneidung hinterlässt, nach der güngigsten Annahme, durch die Entfernung der Vorhaut eine geringere Angriffsfläche für das Virus, wobei bereits im Originalartikel die Rede davon ist, dass es auch an einem weniger ausgeprägten Risikoverhalten der Zielgruppe liegen könnte. Aus diesem Grund empfahl die Weltgesundheitsorganisation (WHO) 2007 ihren Mitgliedsländern die Beschneidung als Präventivmaßnahme zur Eindämmung von AIDS, wofür sie allerdings von Experten kritisiert wurde.
Bluttransfusionen sind ebenfalls eine mögliche Infektionsquelle: Das Risiko für den Empfänger sich durch mit HIV kontaminiertem Blut zu infizieren wird auf 90 % geschätzt. So kam es Anfang der 1980er Jahre in vielen Ländern zu verschiedenen Blutskandalen. Diese Ansteckungsmöglichkeit hat heute in Deutschland wegen der 1985 eingeführten Routine-Untersuchungen auf HIV-Antikörper der Blutspender allerdings kaum noch Bedeutung. Da zwischen der Ansteckung des Spenders und der Nachweisbarkeit von Antikörpern im HIV-Test in Einzelfällen bis zu drei Monate verstreichen können (diagnostische Lücke), werden seit Anfang 2002 zwingend alle deutschen Blutspenden auch mittels Polymerase-Kettenreaktion (PCR) auf die Anwesenheit des Virus getestet.
Das Risiko der Infektion eines Kindes durch eine HIV-infizierte Mutter während der Schwangerschaft oder Geburt ohne Behandlung wird auf 15 bis 30 Prozent geschätzt. Eine Übertragung des Virus beim Stillen ist ebenfalls möglich. Bei bekannter HIV-Infektion der Mutter kann das Risiko einer Übertragung auf das Kind durch die Gabe antiretroviraler Medikamente, durch eine Geburt mittels Kaiserschnitt und durch Abstillen auf ein bis zwei Prozent vermindert werden.
Die sogenannte CHAT-Survey-Studie des schweizerischen Bundesamtes für Gesundheitswesen (BAG) - eine Nachbefragung von Menschen, die im Verlauf eines Jahres positive HIV-Tests erhielten - ergab, dass 49 Prozent aller Neuinfizierten die Infektion von ihrem festen Sexualpartner erhielten; 38 Prozent wurden von einem zwar bekannten, aber nicht festen Gelegenheitspartner infiziert. 10 Prozent der neuinfizierten Personen wussten schon vorher, dass ihr Partner HIV-positiv ist. Hat sich jemand von seinem bereits infizierten Partner absichtlich anstecken lassen, spricht man vom sogenannten Pozzen. Nur 13 Prozent der Heterosexuellen steckten sich bei anonymen sexuellen Begegnungen an. Bei Homosexuellen spielten die Infektionen durch feste Partner eine geringere Rolle — anonyme Sexualkontakte machten 26 Prozent der Infektionen aus.
Eine Möglichkeit, sich durch Zungenküsse anzustecken, besteht nur dann, wenn blutende Wunden, beispielsweise Verletzungen des Zahnfleisches, im Mund vorhanden sind. Die HIV-Konzentration in Tränen, Schweiß und Speichel reicht für eine Ansteckung nach heutigem Erkenntnisstand nicht aus. Außerdem lässt die AIDS-Epidemiologie eine Infektion durch Insektenstiche oder durch Tröpfcheninfektion äußerst unwahrscheinlich erscheinen.
Menschen, die einer akuten Ansteckungsgefahr ausgesetzt waren, sollten möglichst bald (idealerweise innerhalb von zwei Stunden) einen Arzt aufsuchen, um sich beraten zu lassen und gegebenenfalls eine Postexpositionelle Prophylaxe (PEP) durchzuführen. Nach Ablauf von 48 bzw. 72 Stunden wird eine medikamentöse PEP nicht mehr als sinnvoll erachtet.
Hinsichtlich der Infektionswahrscheinlichkeiten siehe ausführlich unter AIDS.
Verlauf der HIV-Infektion
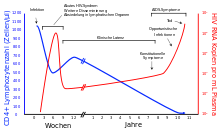
Eine unbehandelte HIV-Infektion verläuft in der Regel in mehreren Stadien. Nach einer Inkubationszeit von etwa drei bis sechs Wochen kommt es nach der Ansteckung meist zu einer akuten HIV-Infektion. Diese ist durch Fieber, starken Nachtschweiß, Abgeschlagenheit, Hautausschläge, orale Ulzerationen oder Arthralgie (Gelenkschmerzen) gekennzeichnet. Wegen der Ähnlichkeit mit grippalen Infektionen bleibt die akute HIV-Infektion meistens unerkannt. Eine frühe Diagnose ist jedoch wichtig: Durch sie können nicht nur weitere Infektionen von Sexualpartnern verhindert werden. Erste Studien an Patienten, die während der akuten HIV-Infektion antiviral behandelt wurden und nach einiger Zeit die Therapie absetzten, zeigten, dass die HIV-spezifische Immunantwort der Patienten gestärkt werden konnte. Die akute Infektion dauert selten mehr als vier Wochen an.
In der folgenden, meist mehrjährigen Latenzphase treten keine gravierenden körperlichen Symptome auf. Veränderte Blutwerte und eine schleichende Lipodystrophie bleiben von den HIV-Infizierten oftmals unbemerkt. Danach kommt es vielfach zu ersten Erkrankungen, die auf ein mittelschwer geschwächtes Immunsystem zurückzuführen sind, jedoch noch nicht als AIDS-definierend gelten (CDC Klassifikation B, siehe AIDS).
Zerstörung von CD4-Helferzellen
Im Verlauf einer HIV-Infektion werden unter anderem CD4-Helferzellen kontinuierlich auf verschiedenen Wegen zerstört, was eine Schwächung des Immunsystems bewirkt. Zum einen können infizierte Wirtszellen auf direktem Wege eliminiert werden. Dies geschieht entweder durch Membranschäden an der Zelle, welche durch Ein-/Austritte der Viren verursacht werden, oder durch proapoptotische Eiweiße der HI-Viren sowie zerstörerische Informationshybride aus RNA und DNA. Zum anderen findet eine indirekte Zerstörung infizierter Zellen statt, welche durch gesunde Zellen des Immunsystems als gefährlich erkannt und von ihnen anschließend ausgeschaltet werden. Weiterhin werden auch nichtinfizierte T-Helferzellen als Kollateralschäden durch einen Kontakt mit Proteinen wie p120 zerstört. Diese Proteine entstehen bei der Vermehrung des HI-Virus in der Blutbahn. Im Anschluss an eine akute HIV Infektion und nach erfolgter virusspezifischer Immunantwort ist der Körper in der Regel über einige Jahre in der Lage, die Menge der zerstörten Zellen durch die Produktion neuer Zellen zum größten Teil zu ersetzen.
Ausbildung eines Immundefektes
Bleibt die HIV-Infektion unbehandelt, sinkt die Zahl der CD4 T-Helferzellen kontinuierlich ab, und es kommt im Median neun bis elf Jahre nach der Erstinfektion zu einem schweren Immundefekt (< 200 CD4-Zellen/Mikroliter). Dieser führt in der Regel zu AIDS-definierenden Erkrankungen (CDC Klassifikation C). Zu diesen zählen opportunistische Infektionen, die durch Viren, Bakterien, Pilze oder Parasiten bedingt sind, sowie andere Erkrankungen, wie Kaposi-Sarkom, malignes Lymphom, HIV-Enzephalopathie und das Wasting-Syndrom. Nach individuell unterschiedlicher Zeit führen diese unbehandelt meist zum Tod. Ein schwerer Immundefekt bedeutet jedoch nicht, dass sofort AIDS auftritt. Je länger ein schwerer Immundefekt vorliegt, desto größer ist die Wahrscheinlichkeit, AIDS zu bekommen.
Genetische Faktoren und Resistenz
Die Tatsache, dass Individuen trotz gleicher Infektionsquelle oft sehr unterschiedliche Krankheitsverläufe haben, deutet auf einen starken Einfluss von Wirtsfaktoren auf den Verlauf der Infektion hin. Neben der Ausbildung des Immunsystems scheinen auch einige genetische Faktoren eine Rolle zu spielen. So sind homozygote Individuen mit einem genetischen Defekt am CCR5-Rezeptor (CCR5delta32) weitgehend resistent gegen HIV-Infektionen. Dieser Rezeptor dient als Co-Rezeptor bei der Fusion des Virus mit der Wirtszelle. Es wurden nur wenige Individuen gefunden, die eine Infektion trotz dieses Rezeptordefektes haben. Sie infizierten sich mit HI-Viren, die andere Co-Rezeptoren benutzen, wie etwa den CXCR4-Rezeptor auf T-Zellen. Homozygote Genträger dieser Deletion machen etwa ein Prozent der Bevölkerung aus, heterozygote Genträger etwa 20 Prozent. Heterozygote haben zwar deutlich weniger CCR5-Rezeptoren, können sich aber auch mit HIV infizieren und scheinen nach einer Infektion kaum eine längere mittlere Überlebenszeit zu haben.
Der AIDS-Forscher J.J. Bwayo (J.J. Bouyao) untersuchte in Nairobi/Kenia 600 Prostituierte. Dabei stellte er fest, dass 24 von ihnen offenbar gegen das HI-Virus resistent sind. Der Grund dafür scheint nach Ansicht von Forschern genetisch bedingt zu sein. Offenbar ist eine Gen-Anomalie dafür verantwortlich, die das Virus daran hindert, in die Zellen einzudringen und sich zu verbreiten.
Abgesehen von Mutationen, die eine vollständige Resistenz gegen HIV verleihen, gibt es auch eine Reihe von Genotypen, welche zwar nicht vor einer HIV-Infektion schützen, aber mit einem langsameren Voranschreiten der Krankheit und geringerer Viruslast assoziiert sind. Dabei sind zwei unterschiedliche Mechanismen identifiziert worden:
- Träger gewisser Allele der Haupthistokompatibilitätskomplex (MHC) -I-Proteine, insbesondere HLA-B*5705 und/oder HLA-B*2705, weisen gegenüber anderen Menschen ein langsameres Voranschreiten der Infektion auf. Da MHC-I-Proteine virale Proteine aus dem Zellinneren binden und so die Infektion einer Zelle anzeigen, wird davon ausgegangen, dass die genannten Varianten in der Lage sind, die Proteine des HIV besonders effizient zu binden. Daher werden HIV-infizierte T-Helferzellen in diesen Individuen besonders schnell von cytotoxischen T-Zellen erkannt und vernichtet.
- Nach einer HIV-Infektion beginnt das Immunsystem mit der Produktion von Antikörpern gegen HIV; aufgrund der hohen Mutationsrate des HIV bleiben diese aber weitgehend wirkungslos. Einige Menschen produzieren jedoch Antikörper, welche sich gegen eine konstante Region des gp120 richten, was die Infektion verlangsamt. Warum diese Antikörper nur in gewissen Menschen produziert werden, ist unbekannt.
Tests auf eine HIV-Infektion
Es gibt verschiedene Möglichkeiten, Blut, Urin oder auch Gewebe auf die Anwesenheit von HI-Viren oder HIV-Antikörper zu prüfen.
ELISA und Western Blot
Was umgangssprachlich als "Aidstest" bekannt ist, spürt keinesfalls die Viren selbst auf, sondern lediglich die vom Menschen erzeugten Antikörper gegen das Virus. Am gebräuchlichsten sind der (Enzyme-linked Immunosorbent Assay) ELISA-Test und die Western-Blot-Methode. Diese zwei Methoden werden stets gemeinsam verwendet: ELISA ist geeignet, das Risiko falsch negativer Resultate zu senken, während der genauere Western-Blot-Test falsch positive Resultate vermeidet. ELISA wie Western Blot sind günstige Tests und sie sind ca. zwei bis drei Monate nach einer möglichen Infektion von hoher Genauigkeit, können aber schon zwei bis drei Wochen nach einer vermuteten Ansteckung eingesetzt werden.
Ein positives ELISA-Ergebnis allein ist kein sicherer Befund für eine HIV-Ansteckung; deshalb wird er immer zusammen mit Western Blot angewendet; und es kann vorkommen, dass eine gesunde Person Monate nach einem positiven ELISA-Test wieder einen negativen Befund erhält. Antikörpertests können nach kurz zurückliegenden akuten Erkrankungen, Grippeimpfungen und Allergien falsch positive Befunde liefern.
PCR
Der direkte Nachweis von viralen Nukleinsäuren (Ribonukleinsäure (RNA)) durch Polymerase-Kettenreaktion (PCR) ist das zuverlässigste, jedoch auch das teuerste Verfahren, welches schon 15 Tage nach einer Ansteckung verlässliche Resultate liefert. Das PCR-Verfahren wird zur Überwachung der antiretroviralen Therapie (Hochaktive antiretrovirale Therapie HAART), zur Diagnose einer akuten HIV-Infektion und im Blutspendewesen verwendet.
Vorgehensweise beim PCR-Einsatz im Blutspendewesen: Blutspendeproben von Dutzenden von Menschen werden gemischt (engl. Fachbegriff pooling) und dann gemeinsam nach HIV-Erbgut untersucht. Ist das Resultat positiv, werden dann die Blutproben von kleineren und noch kleineren Untergruppen untersucht, um so die Herkunft des gefundenen Viren-Erbgutes auf den einzelnen Spender zurückzuführen.
Weblinks
 Informationen des Robert-Koch-Instituts zu HIV/AIDS
Informationen des Robert-Koch-Instituts zu HIV/AIDS Detaillierte und aktuelle Informationen zum Thema HIV auf
www.hivbuch.de
Detaillierte und aktuelle Informationen zum Thema HIV auf
www.hivbuch.de

Basierend auf einem Artikel in Wikipedia.de

© biancahoegel.de
Datum der letzten Änderung: Jena, den: 23.06. 2025